其他辅助检查:
1.胸部X线检查
(1)心脏改变:约1/3患者有不同程度的心脏扩大,多为轻度左心室扩大,重度扩大较少见。其原因主要由于高血压引起的后负荷增加;其次由于主动脉瓣关闭不全或冠状动脉病变引起的心肌损害所致。
(2)胸主动脉的改变:常为升主动脉或弓降部的膨隆,凸出,扩张,甚至瘤样扩张,可能系高血压的影响或大动脉炎的表现,与病变类型及范围有关。降主动脉,尤以中下段变细内收及搏动减弱等,是提示胸降主动脉广泛狭窄的重要指征。为了提高诊断的阳性率,可加高胸部照片条件,如高电压摄影、记波及(或)体层摄影有助于显示这类征象。
2.心电图检查 约半数患者为左心室肥厚、左心室劳损或高电压。少数表现为冠状动脉供血不足或心肌梗死改变。由于肺动脉狭窄引起的肺动脉高压可表现为右心室肥厚,左心室后负荷增加可能部分掩盖心电图右心室肥厚的特征。
3.眼底检查 无脉病眼底为本病的一种特异性改变,发生率约为14%。可分为3期:第1期(血管扩张期),视神经盘发红、动静脉扩张、淤血、静脉管腔不均、毛细血管新生、小出血、小血管瘤、虹膜玻璃体正常;第2期(吻合期),瞳孔散大、反应消失、虹膜萎缩、视网膜动静脉吻合形成、周边血管消失;第3期(并发症期),表现为白内障、视网膜出血和剥离等。
4.肺功能检查 肺功能改变与肺动脉狭窄和肺血流受损有一定关系。通气功能下降以双侧肺血流受损为多,而弥散功能障碍则少见。由于长期肺血流受损使肺顺应性降低,或肺动脉高压引起心肺功能改变所致。
5.血流图检查 可检查头部及四肢血流量,并可同时测定动脉管腔直径大小,对诊断及了解病情变化或手术后随访观察有价值。
6.B型超声检查 可探查主动脉及其主要分支狭窄或闭塞(颈动脉、锁骨下动脉、肾动脉等),也可对其远端分支探查(图1,2)。
7.放射性核素检查 用
99mTc-DTPA肾照相及巯甲丙脯酸激发试验,当肾动脉发生狭窄时,由于肾缺血引起肾素系统活性增强,
血管紧张素Ⅱ使肾小球出球小动脉收缩,肾小球滤过压增高,代偿性来维持适当肾小球滤过率。服用巯甲丙脯酸25mg,1h后复查肾照相,若有肾动脉狭窄存在,由于巯甲丙脯酸消除了
血管紧张素Ⅱ对出球小动脉的收缩作用,故肾小球滤过率较服药前降低,以此来判定肾动脉狭窄。本法诊断阳性率为96.3%,特异性82.7%,较单纯肾照相的敏感性(51.8%)明显增高,而特异性则无何差别。
8.CT检查 血管造影(包括DsA)仍是确诊大动脉炎的主要方法,主要显示动脉管腔的改变,但不能观察管壁的改变为其缺点。CT可以观察动脉管壁的变化,对大动脉炎的早期诊断及病变活动具有较大的价值。可见管壁增厚及钙化,增强CT扫描,发现管壁强化和环状低密度影提示为病变活动期。血管造影正常,但可有管壁异常者,有助于大动脉炎的早期诊断。尤其三维重建可立体显示主动脉及其主要分支病变,对重叠部位的血管畸形和复杂血管结构显示最佳。
9.核磁共振(MRI)检查 本法属无创性检查,具有多体位、多层面成像的能力。应用MRI自旋回波和梯度回波的快速成像序列,可以检测大动脉炎管腔和管壁形态学及主动脉血流动力学变化,可判定主动脉瓣关闭不全。本法可以显示完整的主动脉及其主要分支形态学的改变。
10.血管造影检查
(1)数字减影血管造影(DSA):它是一种数字图象处理系统,由静脉注入76%泛影葡胺进行造影。为一种较好的筛选方法,操作较简便,病人负担小,反差分辨力高,对低反差区病变也可显示。考虑大动脉炎是肾血管性高血压的最常见的病因,故造影时应对头臂动脉,胸、腹主动脉,肾动脉,髂动脉及肺动脉进行全面检查。一般可代替肾动脉造影,亦适合于门诊病人,但对肾动脉分支病变显示不清,必要时仍需选择性肾动脉造影(图3,4)。
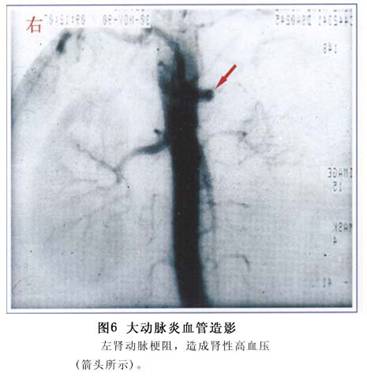
(2)选择性动脉造影:可观察肾动脉狭窄的部位、范围、程度、远端分支、侧支循环及胸腹主动脉等情况(图5,6,7,8)。
(3)冠状动脉造影:近年来本病累及冠状动脉受到人们的重视。Lupi等曾报道冠状动脉受累的发生率为9%~10%;阜外医院发现2例年轻的大动脉炎患者,经冠状动脉造影证实为冠状动脉近段狭窄,做了冠状动脉架桥术,术后活检诊断为冠状动脉炎。
日本Matsubard等对21例大动脉炎患者进行了冠状动脉造影分析,根据冠状动脉病理特征分为3种类型:Ⅰ型为冠状动脉口及其近段狭窄或闭塞,此型最为多见;Ⅱ型为弥漫型,其病变可波及到心外膜分支,或累及数段,所谓跳跃病变(skip lesion);Ⅲ型为冠状动脉瘤,后两种类型很罕见。可由于升主动脉病变波及冠状动脉内膜产生增生性炎变,及中层平滑肌收缩而引起冠状动脉狭窄或闭塞。



 流行病学
流行病学
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查







 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防